6 mitów na temat szczepionek

Ernest Board, Dr Edward Jenner wykonuje pierwsze szczepienie Jamesa Phippsa, chłopca w wieku 8 lat (14 maja 1796 r.), obraz z pocz. XX wieku │ źródło: Wikimedia Commons
Autorzy: Magdalena Kozela i Michał Zabdyr-Jamróz
Korzyści ze stosowania szczepień są powszechnie uznane przez profesjonalistów medycznych [1], jednak propagowane coraz częściej przekonania ich dotyczące nie są aż tak jednoznaczne. Podejrzliwość u wielu laików wzbudza już samo to, że szczepienia mają być podawane osobom zdrowym – jako jedna z niewielu procedur medycznych. Ponadto, dotyczą całej populacji, w tym szczególnie wrażliwszej jej części, czyli dzieci. Są podawane obowiązkowo, co interpretowane bywa jako forma przymusu. Nieufność względem szczepień jest podsycana coraz wyraźniej przez tzw. ruchy antyszczepionkowe, które negują znaczą część korzyści ze szczepień oraz dążą do rewizji polityki w ich zakresie.
Debata na temat bezpieczeństwa i obowiązkowości szczepień – prowadzona głównie przy użyciu erystyki: zmanipulowanych statystyk i dowodów anegdotycznych – przyczyniła się do powstania szeregu „mitów”, czy raczej przekonań rażąco fałszywych. Poniżej odnosimy się do kilku z nich, przytaczając najnowsze doniesienia naukowe.
Mit 1: Upowszechnianie się chorób cywilizacyjnych wynika z częstszego stosowania szczepień
Znaczna poprawa warunków sanitarnych, dostęp do bieżącej wody, lodówek, wprowadzenie szczepień ochronnych oraz rozwój antybiotykoterapii wpłynęły na znaczące obniżenie zapadalności i umieralności na choroby zakaźne. W tym samym czasie doszło jednak do wzrostu zachorowań na choroby innego rodzaju – niezakaźne, takie jak cukrzyca, otyłość, alergie, nowotwory, różne spektra autyzmu i inne zaburzenia psychiczne. Są to schorzenia, z których każde ma wiele przyczyn i nie zawsze w pełni je poznaliśmy. Określa się je mianem chorób cywilizacyjnych, ponieważ do ich rozwoju przyczynia się właśnie szybki, nie w pełni kontrolowany postęp cywilizacyjny (np. znaczenie wypadków komunikacyjnych). Wiele z tych chorób to dość oczywisty rezultat tego, że zwyczajnie żyjemy dłużej, i że nęka nas mniej chorób, które poważnie doskwierały naszym przodkom. Wyeliminowaliśmy szereg bardzo zabójczych chorób zakaźnych i teraz doskwierają nam takie problemy zdrowotne, do których kiedyś nie mieliśmy szansy nawet dożyć.
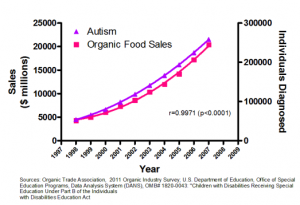
Występuje wyraźna korelacja (współzależność) między liczbą przypadków autyzmu (trójkąty) a sprzedażą żywności organicznej (kwadraty). Oczywiście nie oznacza ona związku przyczynowo-skutkowego. To tylko jeden z przykładów mylących korelacji (z których nie powinno się wyciągać pochopnych wniosków) wskazywany na stronie To tylko teoria │ źródło: tamże
Uznanie danego czynnika (w tym wypadku szczepionek) za przyczynę wystąpienia konkretnej choroby jest procesem długim i wymagającym przeprowadzenia wielu dowodów. W epidemiologii już od dawna wyróżnia się szereg reguł w tym zakresie:
- Dany czynnik musiałby zawsze poprzedzać pojawienie się choroby. Nie wystarczy, że w niektórych przypadkach jednocześnie występuje dany czynnik razem z chorobą, bo może to być przypadkowy zbieg okoliczności (np. tak się składa, że objawy ze spektrum autyzmu diagnozowane są w wieku, w którym zwykle podaje się szczepionki).
- Badania indywidualnych osób w różnych grupach (np. w różnych krajach, w różnych grupach wieku) wskazują na silną, wyraźną zależność. Analizy danych zagregowanych i porównania trendów są niewystarczające, dlatego że mogłyby prowadzić one do uznania przypadkowej koincydencji za związek przyczynowo-skutkowy (patrz wyżej).
- Dany czynnik powinien być powiązany nie tylko statystycznie, ale i za sprawą konkretnych procesów oddziaływania na rozwój choroby (tzw. powiązanie etiopatogenetyczne). Powinien być wskazany mechanizm, w jakim dana szczepionka wpływa na organizm człowieka, doprowadzając do powstania np. cukrzycy, nowotworu, czy zaburzenia rozwojowego.
- Usunięcie postulowanej przyczyny (nieszczepienie) powinno zmniejszać ryzyko wystąpienia danej choroby.
Problem w tym, że podnoszone argumenty dotyczące związku podawania szczepień z występowaniem niektórych chorób cywilizacyjnych w przytłaczającej większości nie spełniają tych kryteriów. Ponadto, jest cały szereg rzetelnych badań naukowych wskazujący wyraźnie brak związku podawania szczepień z zapadalnością na te choroby cywilizacyjne [2-4].
Mit 2: Szczepionki powodują autyzm

Wycofany artykuł Andrew Wakefielda z 1998 roku │ źródło: The Lancet
Dobre zrozumienie charakteru profesjonalnej wiedzy eksperckiej zakłada również świadomość, że pojedyncze badania mogą być błędne lub mylące – czy to w wyniku wad metodologii czy nawet oszustwa. Rzetelność ekspercka domaga się ostrożności w wyciąganiu pochopnych wniosków z jakichkolwiek pojedynczych badań. Dotyczy to w szczególności tych wyników, które mają szokujące, sensacyjne wyniki, i które przeczą zgromadzonej już wiedzy naukowej. Proces upubliczniania badań naukowych w profesjonalnych czasopismach zawiera mechanizmy, które mają zapewnić rzetelność finalnej publikacji. Jest to tzw. proces recenzji (peer review), w którym anonimowi eksperci otrzymują do oceny artykuł anonimowych autorów i odrzucają lub dopuszczają go do druku, zwykle wskazując na konieczność poprawek czy uściśleń. Proces ten jednak nie jest doskonały. Jest szczególnie wrażliwy na oszustwa (recenzenci zwykle zakładają dobrą wiarę autora i starają się mu tylko pomóc udoskonalić warsztat).
Przykładem fałszywych badań jest słynny artykuł Andrew Wakefielda z 1998 roku opublikowany w prestiżowym czasopiśmie naukowym The Lancet [5]. Zawierał on opis związku między występowaniem u dzieci autyzmu a stosowaniem trójskładnikowej szczepionki przeciw odrze, śwince i różyczce (tzw. szczepionka MMR). W 2004 roku dziennikarskie śledztwo Briana Deera z The Sunday Times [6] wykazało, że wyniki były nieprawdziwe. Na skutek dalszych dochodzeń w 2010 roku The Lancet wycofał artykuł Wakefielda [7], a sam autor otrzymał zakaz wykonywania zawodu na terenie Zjednoczonego Królestwa. Wskazywano na szereg praktyk niezgodnych z zasadami etyki badacza – od manipulowania metodologią poprzez konflikt interesów (udziały w firmie mającej opracować szczepionki zastępcze) po znęcanie się nad dziećmi, nad którymi przeprowadzono badanie. Pomimo tego skandalu, wycofania publikacji i kompromitacji Wakefielda, wspomniany artykuł wciąż stanowi upowszechniany „dowód” na rzekomą szkodliwość szczepionek, będąc głównym źródłem fałszywego przekonania, że „szczepionki powodują autyzm”.
Mit 3: W innych krajach nie ma obowiązku szczepień, więc i w Polsce nie jest potrzebny
Regulacje prawne dotyczące obowiązku szczepień istotnie różnią się pomiędzy krajami Europy i świata. Są kraje, gdzie szczepienia nie są obowiązkowe, a wyszczepialność (czyli odsetek populacji zaszczepionej) sięga 95-99% (kraje skandynawskie). Są też i takie kraje (jak Francja), gdzie pomimo prawnego obowiązku, odsetek osób zaszczepionych jest dużo poniżej progu tzw. odporności zbiorowiskowej. Odporność zbiorowiskowa (lub „stadna”) to sytuacja, w której nie dochodzi do zarażenia tych, którzy nie mogą być zaszczepieni, ponieważ jako zaszczepieni nie chorują ci, którzy mogliby ich zarazić.
Oto filmik (przygotowany przez jednego z internautów) ilustrujący działanie „odporności stadnej”. Kropki w różnych kolorach oznaczają zarażonych (czarne); niezaszczepionych (niebieskie); i zaszczepionych (żółte).
Warto tutaj zauważyć wzrost zagrożenia epidemicznego, np. odrą, które obserwowane jest w ostatnich latach wraz z obniżającymi się wskaźnikami wyszczepialności w całej Europie. Aby zatrzymać rozprzestrzenianie się wirusa odry konieczne jest utrzymywanie wyszczepialności na poziomie nie mniejszym niż 95%. Przy takim poziomie zaszczepienia osoba podatna ma bardzo niewielkie szanse kontaktu z osobą chorą. We wrześniu 2018 roku Europejskie Centrum Prewencji i Kontroli Chorób (ECDC) opublikowało raport dotyczący zachorowań na odrę w poprzednim roku (od sierpnia 2017 r. do lipca 2018 r.), z którego wynika, że w krajach europejskich nie udało się tego stanu utrzymać. W krajach UE odnotowano ponad 14 000 zachorowań na odrę. Najwyższy współczynnik zapadalności (liczba zachorowań na 1 mln mieszkańców) odnotowano w Grecji (299,4), Rumunii (78,2), Słowacji (65,5), Włoszech (47,4), Francji (41,7). Odnotowano 37 zgonów z powodu odry, w tym 25 w Rumunii, gdzie nie ma prawnego obowiązku szczepień. Zaniepokojenie gwałtownym wzrostem liczby zachorowań na odrę w Europie wyraziła też Komisja Europejska.

W latach pięćdziesiątych XX wieku do kampanii promocji sczepień przeciw wirusowi polio (powodującego chorobę Heinego-Medina) włączył się sam Król, Elvis Presley | zdjęcie z 1956 roku
Celem polityki zdrowotnej w odniesieniu do szczepień jest właśnie osiągnięcie odporności zbiorowiskowej. Obowiązek prawny jest tutaj jednym z instrumentów, ale często instrumentem kluczowym. Nie jest on oczywiście stosowany uniwersalnie, ani też nie jest stuprocentowo skuteczny. Ale nie powinno to stanowić argumentu za odebraniem polskiemu społeczeństwu jednego z najskuteczniejszych narzędzi zapewnienia bezpieczeństwa zdrowotnego swoim najbardziej wrażliwym członkom. To, że w niektórych krajach obowiązek szczepień nie doprowadził do najbardziej pożądanego poziomu wszczepialności, wcale nie znaczy, że ten obowiązek nie był potrzebny. Na pewno nie znaczy to, że bez tego obowiązku byłoby lepiej. Jest raczej wielce prawdopodobne, że bez niego byłoby jeszcze gorzej.
Mit porównywania się z innymi krajami zawiera dodatkowy element: zarzut, że obowiązek szczepień narusza prawo do poszanowania życia prywatnego zawarte w Europejskiej konwencji praw człowieka. Stanowisko takie jest kompletną nieprawdą – opiera się na rażąco fałszywych odwołaniach do faktycznych postanowień Europejskiego Trybunału Praw Człowieka (więcej na temat tych manipulacji przeczytać można w analizie uzasadnienia odrzuconego przez Sejm projektu ustawy znoszącej obowiązek szczepień).
Choć w Polsce nadal działa odporność zbiorowiskowa, nawet przy obowiązku szczepień nie udaje się utrzymać zabezpieczających populację wskaźników wyszczepialności. Zniesienie tego obowiązku może jeszcze tylko pogorszyć sytuację. Szczególnie że towarzyszy mu szkodliwa dezinformacja zamiast sensownej polityki zdrowotnej (np. edukacji o ryzyku chorób zakaźnych i bezpieczeństwie szczepień).
Mit 4: Szczepienia są szkodliwe dla wcześniaków
Obowiązujący Program Szczepień Ochronnych wskazuje, że szczepienie dzieci urodzonych przedwcześnie powinno odbywać się zgodnie z ich wiekiem chronologicznym, tj. liczonym od momentu narodzin. Wynika to z faktu, że to właśnie wcześniaki szczególnie potrzebują sztucznego uodpornienia ze względu na nie w pełni ukształtowany układ odporności. Dzieci urodzone przedwcześnie mają mniej przeciwciał przekazanych od matki przez łożysko oraz mniej rozwiniętą odporność na poziomie komórkowym, co oznacza, że są bardziej narażone na choroby zakaźne niż dzieci urodzone w terminie. Szereg badań potwierdza, że dzieci urodzone przedwcześnie mają wyższe ryzyko zachorowania na takie choroby, jak inwazyjna choroba pneumokokowa czy krztusiec, które mogą stanowić dla nich śmiertelne zagrożenie. Potwierdzono, że szczepienie przeciw tym chorobom jest skuteczne i obniża ryzyko zachorowania zarówno u wcześniaków, jak i u dzieci urodzonych o czasie [8-10]. Wykazano także, że wcześniactwo jest czynnikiem zwiększającym prawdopodobieństwo wystąpienia powikłań pogrypowych, a szczepienie przeciwko grypie jest skuteczną metodą uniknięcia tych komplikacji [10].
Stephen Mawdsley z Uniwersytetu Cambridge opowiada historię kampanii promocji szczepień przeciw polio wśród amerykańskiej młodzieży:
https://www.youtube.com/watch?v=EZ7lL7Pzcws
Mit 5: Małe dzieci są zbytnio obciążane szczepieniami

Dziecko w Indiach otrzymuje doustną szczepionkę na polio │ źródło: wikimedia commons
W pierwszym dniu po urodzeniu układ oddechowy, pokarmowy, a także skóra dziecka kolonizowana jest przez ogromną liczbę drobnoustrojów. Od tego momentu układ immunologiczny dziecka zaczyna się uczyć walki z zagrożeniami z zewnątrz, co umożliwia mu przeżycie w przyszłości. Szacuje się, że na 1 cm2 zdrowiej skóry przypada ok. 1000 bakterii, a w 1 g ludzkiej śliny jest ich ok. 100 mln. Biorąc pod uwagę sposób funkcjonowania małych dzieci – w szczególności w grupie rówieśniczej, na placu zabaw, w żłobku czy przedszkolu – ich narażenie na ogromne ilości antygenów jest całkowicie normalne. Tymczasem, przeciętna szczepionka dla małego dziecka zawiera od kilku do kilkunastu antygenów.
Wyniki badań opublikowane w marcu 2018 r. na łamach czasopisma naukowego JAMA (Journal of Americal Medical Association) wskazują, że podawanie wielu szczepionek w pierwszych dwóch latach życia dziecka nie ma negatywnego wpływu na jego układ immunologiczny. Autorzy policzyli całkowitą liczbę antygenów w szczepionkach, które otrzymywały badane dzieci w ciągu pierwszych 23 miesięcy życia, następnie porównali liczbę podanych antygenów pomiędzy dziećmi w wieku 2-4 lat, u których doszło do rozwoju infekcji (przed którymi nie chronią szczepionki), oraz losowo wybranych dzieci w tym wieku, które nie chorowały. Skumulowana liczba antygenów nie różniła się istotnie pomiędzy tymi grupami dzieci. Nie stwierdzono zatem związku szczepień z późniejszym rozwojem innych infekcji [11].
Mit 6: Stanowisko antyszczepionkowców oparte jest na dużej wiedzy
Informacje podawane przez organizacje antyszczepionkowe mają prosty, jednoznaczny przekaz. Często wykorzystują pojedyncze przypadki dla zilustrowania negatywnych zjawisk (dowód anegdotyczny) i wywołują silne emocje. Przyciągają w ten sposób uwagę i są zrozumiałe dla przeciętnego człowieka. Najczęściej jednak nie są to informacje pochodzące od profesjonalistów medycznych, a jedynie amatorów-samouków. Osoby te nie znają szerszego kontekstu danej kwestii i wyszukują tylko tę wiedzę, która jest zgodna z ich uprzednimi poglądami. Prostota i jednoznaczność przekazu wynika z tej stronniczości, ale też i dystansu do eksperckiego żargonu – jego niepełnego zrozumienia lub ewidentnej instrumentalizacji.
Rzetelna wiedza naukowa, pochodząca z wiarygodnych źródeł rzadko jest aż tak jednoznaczna czy sensacyjna. Jest rezultatem syntezy licznych badań przeprowadzonych przez rzesze badaczy na przestrzeni wielu lat. Badania te są żmudne, przeprowadzone wg metod, które mają z założenia zdusić stronniczość i emocjonalne czy finansowe motywacje. Przygotowanie dla laików (do których należą także eksperci z innych dziedzin) rzetelnej informacji o rezultatach tych badań wymaga wysiłku porównywalnego do tłumaczenia z obcego języka. Wymaga dobrego opanowania żargonu eksperckiego danej dyscypliny i umiejętności przełożenia go na język naturalny. Wiele terminów języka naukowego – brzmiących identycznie jak słowa powszechnie używane w mowie potocznej – ma konkretne techniczne znaczenie, czasem wyraźnie odmienne od tego naturalnego. Wszystko to sprawia, że do interpretacji nawet prawdziwej wiedzy naukowej przez laików może się wkraść wiele błędów, przeinaczeń i uprzedzeń.
Niedawno opublikowano ciekawe wyniki badania, którego celem była ocena związku wiedzy oraz opinii na temat schorzeń ze spektrum autyzmu z działalnością w zakresie polityki szczepień. Wykazano w nim występowanie zjawiska psychologicznego zwanego efektem Dunninga Krugera. Polega ono na tym, że osoby niewykwalifikowane w jakimś obszarze mają tendencję do przeceniania swoich umiejętności w tym zakresie, podczas gdy osoby wysoko wykwalifikowane wykazują czasem nadmierną ostrożność. Dokładnie takie zjawisko zaobserwowano w odniesieniu do laików wypowiadających się o relacji między szczepieniami a przypadłościami ze spektrum autyzmu. Udowodniono też, że nadmierna pewność siebie ma ważne implikacje dla polityki dotyczącej szczepionek. Ludzie, którzy uważają, że wiedzą więcej niż profesjonaliści medyczni, w mniejszym stopniu popierają politykę pro-szczepionkową i wspierają udział osób niebędących ekspertami w procesie tworzenia przepisów w zakresie szczepień [12].
O tym z czego wynikać mogą przekonania antyszczepionkowców – i o tym dlaczego obowiązek szczepienia jest tak ważny – opowiada szerzej Hank Green z anglojęzycznego kanału SciShow (dostępne napisy w j. polskim):
* * *
W Polsce systematycznie powraca dyskusja dotycząca zasadności stosowania szczepień, ich bezpieczeństwa i obowiązkowego charakteru. Jednocześnie, obserwujemy w ostatnich latach drastyczny wzrost liczby osób uchylających się od obowiązkowych szczepień ochronnych (ponad 30 000 odmów w 2017 r.). Niemniej jednak badanie z sierpnia 2017 r. przeprowadzone przez CBOS wskazuje, że większość osób badanych nie oczekuje wcale rezygnacji z obowiązkowych szczepień dzieci. Znaczna większość ankietowanych (80%) docenia pozytywne skutki szczepień i chce utrzymania ich obowiązku. Jedynie 12% badanych uważa, że żadne szczepienia ochronne nie powinny być obowiązkowe, a o zaszczepieniu bądź nieszczepieniu dziecka powinni decydować wyłącznie rodzice. Z drugiej jednak strony w badaniu tym wykazano niedostatek wiedzy rodziców w zakresie szczepień. Co ciekawe, Polacy – zwłaszcza ci mający dzieci – bardziej niż stosowania kar finansowych dla osób uchylających się od szczepień oczekują rozwiązań skierowanych przede wszystkim na ograniczenie kontaktu dzieci nieszczepionych z zaszczepionymi [13].
Podsumowując, należy podkreślić, że zgodnie z aktualną wiedzą medyczną szczepienia są najskuteczniejszą metodą ochrony przed chorobami zakaźnymi. Nie ma wiarygodnych badań naukowych, które wskazywałyby na to, że masowe stosowanie szczepień związane jest przyczynowo z występowaniem chorób niezakaźnych. Szczepienia ochronne są procedurą medyczną, której zastosowanie ma pozytywne znaczenie nie tylko dla zaszczepionego, ale także dla najsłabszych członków społeczeństwa (dla osób, które nie mogą być zaszczepione). Między innymi z tego względu decyzja o szczepieniu nie powinna być pozostawiona jedynie osobom, które nie mają kompetencji, aby właściwie ocenić aktualną wiedzę medyczną. Działacze ruchów antyszczepionkowych stanowią niewielką część populacji i najczęściej nie są profesjonalistami medycznymi. Ich przekaz nie jest potwierdzony badaniami naukowymi. Szczęśliwie większość Polaków rozumie potrzebę i korzyści ze szczepień ochronnych. Niestety u nielicznych brak wiedzy i zrozumienia tematu prowadzi do akceptacji mitów na temat szczepionek, skutkując nie tylko uchylaniem się od szczepień ochronnych, ale i bezwiednym dążeniem do szerszego osłabienia bezpieczeństwa zdrowotnego najsłabszych – w tym ich własnych, nieszczepionych dzieci.
Kontakt do autorów: Magdalena Kozela, Michał Zabdyr-Jamróz
Blog Zdrowia Publicznego, red. M. Zabdyr-Jamróz, Instytut Zdrowia Publicznego UJ CM, Kraków: 16 listopada 2018
Źródła:
- Matkowska-Kocjan A., Szenborn L. 2010. Bezpieczeństwo szczepień w świetle najnowszej wiedzy medycznej. Przewodnik Lekarza, 13(5).
- Morgan E., Halliday S.R., Campbell G.R., Cardwell C.R., Patterson C.C. 2016. Vaccinations and childhood type 1 diabetes mellitus: a meta-analysis of observational studies. Diabetologia, 59(2): 237-43.
- Madsen K.M., Hviid A., Vestergaard M., Schendel D., Wohlfahrt J., Thorsen P., Olsen J., Melbye M. 2002. A population-based study of measles, mumps, and rubella vaccination and autism. N Engl J Med., 347(19): 1477-82.
- El-Zein M., Conus F., Benedetti A., Menzies D., Parent M.E., Rousseau M.C. 2017. Association Between Bacillus Calmette-Guérin Vaccination and Childhood Asthma in the Quebec Birth Cohort on Immunity and Health. Am J Epidemiol., 1; 186(3): 344-355.
- Wakefield A. J. et al. 1998. Ileal-lymphoid-nodular hyperplasia, non-specific colitis, and pervasive developmental disorder in children, The Lancet, 351(9103): 637-641.
- Deer B. 2011. How the case against the MMR vaccine was fixed, British Medical Journal, 342, art. nr c5347.
- The Lancet 2010. Retraction: Ileal-lymphoid-nodular hyperplasia, non-specific colitis, and pervasive developmental disorder in children, The Lancet, 375(9713): 445.
- Riise Ø.R., Laake I., Vestrheim D., Winje B.A., Moster D., Storsæter J. 2018. Preterm Children Have Higher Risk Than Full-term Children of Invasive Pneumococcal Disease During the First 2 Years of Life. Pediatr Infect Dis J., 37(7): e195-e200.
- Riise Ø.R., Laake I., Vestrheim D., Flem E., Moster D., Riise Bergsaker M.A., Storsæter 2017. Risk of Pertussis in Relation to Degree of Prematurity in Children Less Than 2 Years of Age. J.Pediatr Infect Dis J., 36(5): e151-e156.
- Gill PJ, Ashdown HF, Wang K, Heneghan C, Roberts NW, Harnden A, Mallett S. 2015. Identification of children at risk of influenza-related complications in primary and ambulatory care: a systematic review and meta-analysis. Lancet Respir Med. Feb; 3(2): 139-149.
- Glanz J.M., Newcomer S.R., Daley M.F., et al. 2018. Association Between Estimated Cumulative Vaccine Antigen Exposure Through the First 23 Months of Life and Non–Vaccine-Targeted Infections From 24 Through 47 Months of Age. JAMA. 319(9): 906–913.
- Motta M., Callaghan T., Sylvester S. 2018. Knowing less but presuming more: Dunning-Kruger effects and the endorsement of anti-vaccine policy attitudes. Soc Sci Med. Aug 211: 274-281.
- CBOS 2017. Komunikat z badań, nr 100/2017, Warszawa.
 FACEBOOK
FACEBOOK INSTAGRAM
INSTAGRAM X
X LINKEDIN
LINKEDIN YOUTUBE
YOUTUBE